 |
¿Para qué, cuándo, cómo? Se analizan las propiedades y el empleo de los biomarcadores cardíacos, con especial referencia a la unidad de cuidados intensivos. |
Introducción
Los biomarcadores cardíacos (BC) en sangre evalúan las alteraciones cardíacas cada vez con mayor precisión. El empleo de la creatinina cinasa-MB (CK-MB), a partir de 1972, fue un paso fundamental en la creación de un biomarcador cardíaco específico. La introducción de la troponina cardíaca (cTn) en 1989 fue el siguiente avance y debido al refinamiento ulterior de los análisis la definición del infarto agudo de miocardio (IAM) actualmente se centra sobre la cTn.
Mientras que la isquemia cardíaca o el infarto son la causa más frecuente de lesión cardíaca y el desarrollo de los marcadores refleja esto, la búsqueda de biomarcadores más significativos actualmente comprende los BC para procesos inflamatorios (como la proteína C reactiva [PCR]) y estrés de la pared miocárdica (como los péptidos natriuréticos), donde la evaluación va más allá de la necrosis del miocardio.
En la unidad de cuidados intensivos (UCI) a veces aparecen factores de confusión que dificultan la interpretación. La claridad en el diagnóstico o la orientación para el tratamiento, con frecuencia presentes cuando el corazón es el único órgano afectado, como en el servicio de urgencias o en la sala de cardiología, no siempre son similares en la UCI. Aún así, conocer los BC empleados habitualmente puede ser muy útil para la evaluación cardíaca del paciente grave.
Clases de biomarcadores cardíacos
Los BC se pueden agrupar en tres clases principales:
- Inflamatorios
- De lesión cardíaca aguda
- De estrés miocardíaco
Biomarcadores de procesos inflamatorios
Aunque se han estudiado varios mediadores inmunológicos, como las citocinas, los autoanticuerpos contra la miosina y la tropomiosina, así como el interferon (IFN), aún no se han determinado biomarcadores circulantes útiles para ayudar al diagnóstico y el pronóstico del IAM.
Tampoco hay biomarcadores útiles cuando el daño miocárdico se produce por un agente infeccioso, como en la miocarditis viral aguda, que puede terminar en una miocardiopatía con dilatación, donde, los autoanticuerpos pueden ser importantes.
A menudo se pasa por alto la importancia de la inflamación en la progresión de la enfermedad coronaria (EC), aún en ausencia de necrosis miocárdica y aquí la función de los marcadores inflamatorios es más promisoria.
Lamentablemente, en el contexto de los cuidados intensivos, donde además del corazón, están comprometidos otros órganos, estos marcadores, como el factor de necrosis tumoral (TNF), el CD-40L, las interleucinas (IL-18, IL-6, IL-33 e IL-1a), la PCR, el fibrinógeno, la pentraxina 3 y las metaloproteinasas de la matriz, no tienen gran especificidad. Los marcadores inflamatorios, sin embargo, son promisorios y aún en contextos aparentemente no inmunitarios, como la miocardiopatía de comienzo agudo inducida por estrés emocional, las vías inflamatorias parecen tener una función fundamental.
Biomarcadores de lesión miocárdica
Troponinas cardíacas (cTn).
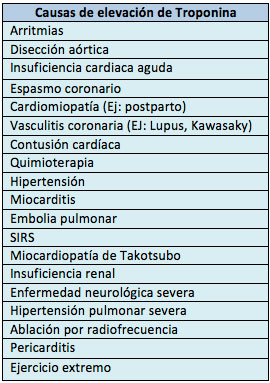
En la actualidad la cTn es el componente central de la definición de un IAM. Su poder diagnóstico superior se demuestra por su relación con los datos histológicos. El IAM se diagnostica sobre la base del aumento o la disminución de la cTn, con por lo menos un valor mayor al límite superior de referencia del percentilo 99 en pacientes con evidencia de isquemia del miocardio. Esta evolución amplió la función de la Tn de ser un marcador sólo para el IAM a ser útil para el síndrome coronario agudo (SCA) y para el daño miocárdico secundario por entidades tales como embolia pulmonar (EP), traumatismo cardíaco y daño miocárdico inducido por quimioterapia.
Comparación entre la cTnT y la cTnI. El complejo cTn, que consiste en tres proteínas (C, I y T) codificadas por genes diferentes, tiene una función fundamental en la modulación de la contracción del sarcómero dependiente del calcio. cTnI y cTnT tienen isoformas cardio-específicas que no están presentes en el músculo esquelético, por lo que son marcadores muy específicos de daño miocárdico. Ambas son liberadas por el miocardio necrótico, como proteínas intactas y productos de degradación. La prueba de cTnT proviene de un solo fabricante, mientras que la prueba de cTnI tiene varios fabricantes, pero su interpretación es confusa debido a la falta de estandarización. Es importante que el médico sepa cuál es el análisis que se emplea en su institución.
cTn como marcador diagnostico. El aumento de cTn en sangre es un marcador de daño miocárdico, pero no determina la etiología de éste. La cTnT y la cTnI tienen la misma capacidad para detectar el daño miocárdico. Los criterios para diagnosticar un IAM son los valores aumentados o disminuidos de cTn en sangre junto con las características clínicas de la isquemia del miocardio. El grupo de trabajo internacional formado por la American Heart Association/World Health Foundation/European Society of Cardiology/American College of Cardiology Foundation (AHA/WHF/ESC/ACCF), recomienda un valor de corte en el límite superior de referencia del percentilo 99 o la concentración en la cual el análisis alcanza un coeficiente de variación del 10% si ésta supera el percentilo 99. Si no se encuentran las características clínicas del IAM más los cambios en el ECG, se debe buscar otra causa del aumento de la cTn e investigar daño miocárdico.
El momento del aumento de la cTn es importante. En el proceso agudo ésta aumenta dentro de las 2-4 horas de la aparición de los síntomas y persiste durante 7-14 días. Se recomiendan por ello determinaciones seriadas, en general cada 3- 6 horas. Los análisis de cTn, menos sensible, exigen aumentos significativos, mientras que los análisis más nuevos exigen aumentos menores. Si la cTn no es alta, serán necesarias mediciones seriadas durante 6-9 horas. Si los valores siguen bajos, pero hay sospecha clínica de IAM se debe considerar otra muestra 12-24 horas después.
La introducción de la hs-cTn, con sensibilidad mejorada de μg/l a ng/l, disminuyó el tiempo para diagnosticar el IAM. Una sola determinación de hs-cTnI a las 3 horas en pacientes que consultaron por dolor precordial, con un valor de corte de 40 ng/l, dio un valor pronóstico negativo (VPN) del 84,1% y un valor pronóstico positivo (VPP) del 86,7%. La precisión diagnóstica de varios análisis de hs-cTn diferentes fue excelente y muy superior a los análisis estándar. Una determinación única mayor de 100 ng/l se considera de alto riesgo para SCA.
El paciente sedado y hemodinámicamente inestable en respirador con presión positiva, en general no tiene los síntomas clásicos de isquemia del miocardio. Los cambios del ECG, a menudo con antecedentes de un ECG con alteraciones previas, son inespecíficos y hay factores de confusión, como la insuficiencia renal o cardíaca. Muchas entidades que se suelen hallar en la UCI se asocian con aumento de la cTn, aunque no haya patología coronaria que genere isquemia del miocardio. A esto se agrega la probabilidad de que muchos IM sean clase tipo II. La hs-cTn mejora la precisión diagnóstica, pero a expensas de menor especificidad.
La troponina cardiaca como marcador pronóstico. El aumento de la cTn se asocia con mal pronóstico en los pacientes con isquemia aguda. La cTnI y la cTnT tienen resultados pronósticos comparables, excepto en pacientes con insuficiencia renal crónica, donde la cTnT, pero no la cTnI, fue un factor pronóstico de peor evolución. El valor pronóstico de la cTn no se limita a la isquemia cardíaca, sino que se extiende a otras enfermedades de pacientes en la UCI.
Proteína intracelular de unión a ácidos grasos. Las proteínas de unión a ácidos grasos (PUAG) son pequeñas proteínas del citoplasma que facilitan el transporte de los ácidos grasos y otros lípidos dentro de la célula. La PUAG tipo cardíaca es un marcador sensible de daño de los miocitos y, a diferencia de la troponina, es liberada tanto por la isquemia como por la necrosis. La célula dañada libera esta PUAG en 1-3 horas y la misma vuelve a sus valores normales en 12-24 horas. Hay buenos datos que apoyan su empleo para el pronóstico del IM. Su sensibilidad diagnóstica para lesión cardíaca es del 93.1%, mayor que la CK-MB y la cTn.
Biomarcadores de estrés cardíaco
Péptidos natriuréticos (PN). Esta familia de péptidos y receptores específicos es un sistema integral para el control del equilibrio hidromineral y de la presión arterial. Comprende el péptido natriurético auricular (PNA), el péptido natriurético cerebral o tipo B (PNB), el péptido natriurético tipo C (PNC), el péptido natriurético dendroaspis (PND) y la urodilatina. El PNA y el PNB inhiben la liberación de ET-1 y la ET-1 estimula la síntesis de PN.
La pre-prohormona BNP es un péptido de 134 aminoácidos sintetizado en los miocitos ventriculares con descomposición ulterior en la prohormona PNB, que se libera en la circulación durante el estrés hemodinámico. La corina, una endoproteasa, descompone la prohormona PNB en el PNB biológicamente activo BNP y el NT-proPNB inactivo.
Aplicación clínica del PNB/NT-proPNB La mayor utilidad del PNB y el NT-proPNB es el diagnóstico y el pronóstico de la insuficiencia cardíaca. Su aplicación en el servicio de urgencias se basa sobre el estudio Breathing Not Properly, donde se demostró que el PNB > 100 pg/ml es diagnóstico de insuficiencia cardíaca congestiva (ICG), con sensibilidad del 90% y especificidad del 73%. Se identificó una precisión diagnóstica similar con el NT-proPNB, con valores de 500 ng/ml. Los valores de PNB pueden aumentar en pacientes con EC.
En una revisión sobre la importancia del PNB y el NT-proPNB en el tratamiento de la insuficiencia cardíaca, se indica cautela al interpretar los valores aumentados en la UCI. También se deben tener en cuenta la edad y el sexo.
Habitualmente, múltiples enfermedades asociadas, en especial la insuficiencia renal o la septicemia, pueden causar aumento de los valores en sangre en ausencia de insuficiencia cardíaca. Numerosos estudios buscaron aclarar la importancia de los PN como marcadores pronósticos en la UCI, pero los resultados fueron contradictorios e no lo suficientemente consistentes como para modificar el tratamiento de un paciente. Aunque el aumento de los PN en general significa disfunción cardíaca aún en el paciente grave, no pueden identificar el tipo de disfunción cardíaca y no se pueden comparar con el ecocardiograma, que se debe emplear siempre en los pacientes graves con disfunción cardíaca de base.


Utilidad de los biomarcadores cardíacos en patologías NO coronarias habituales en la UCI
Embolia pulmonar aguda
Los BC pueden ser importantes para el diagnóstico y el pronóstico del paciente con EP. Se produce aumento de la cTn debido a la mayor demanda metabólica y la menor perfusión miocárdica, que causa isquemia ventricular derecha o microinfarto, mientras que el aumento de estrés de la pared produce aumento del PNB.
La importancia de los BC en la estratificación del riesgo está bien establecida y se incluyen como los principales marcadores en las recomendaciones de la European Society of Cardiology para el diagnóstico y el tratamiento de la EP aguda. El aumento de la cTn y/o el PNB coloca al paciente fuera de la categoría de bajo riesgo (mortalidad <1%) y cuando se asocia con características de disfunción cardíaca e hipotensión en el ecocardiograma coloca al paciente en la categoría de alto riesgo (mortalidad > 15%). La asociación de alteraciones de los BC específicos y del ecocardiograma tiene importantes ramificaciones terapéuticas en lo referente al tratamiento trombolítico para la EP aguda, inclusive en el paciente hemodinámicamente estable.
La PUAG cardíaca parece tener mayor precisión diagnóstica y mejor valor pronóstico que la cTn y el PN en casos de EP. El VPP para la PUAG cardíaca fue del 41%, en relación con el 29% para la cTn y el 19% para el proPNB. En un estudio más reciente con 101 pacientes con EP y signos ecocardiográficos de sobrecarga ventricular derecha, pero sin hipotensión ni shock, ninguno de los pacientes con PUAG cardíaca normal (n = 87) experimentó deterioro clínico, necesitó apoyo inotrópico o murió.
Septicemia
Los valores aumentados de cTn en pacientes sépticos se asocian con mayor mortalidad. La cTn está aumentada en el 12-85% de los pacientes de las UCI con septicemia. La cTnI también aumenta en pacientes sépticos con indicios de disfunción diastólica aislada y reversible.
Aunque las concentraciones de PN aumentan en la septicemia, se discute si agregan información diagnóstica o sobre la evolución.
Insuficiencia cardíaca aguda (sin EC)
La cTn está aumentada en pacientes con insuficiencia cardíaca aún en ausencia de EC. Si bien la cTn carece de suficiente sensibilidad y especificidad para el diagnóstico de insuficiencia cardíaca, se asocia con aumento del riesgo de morbimortalidad cardíaca. Por ejemplo, el aumento de cTnI pronostica la mortalidad en pacientes hospitalizados por insuficiencia cardíaca congestiva.
Insuficiencia renal
Debido a que los valores basales de cTn están aumentados en la insuficiencia renal crónica, el diagnóstico de IM se basa sobre más del 20% de aumento en los valores 6-9 horas después de llegar a la consulta. En un estudio comparativo del valor pronóstico de la cTn y el PNB/NT-proPNB en 143 pacientes con insuficiencia renal crónica en diálisis se demostró que el NT-proPNB fue superior a la cTn.
Daño pulmonar agudo y retiro del respirador
Aunque es clásicamente un biomarcador cardíaco, el PNB cumple también una función en la UCI para diagnosticar la insuficiencia respiratoria hipóxica y determinar el momento óptimo para la extubación. Rana y colaboradores hallaron que valores de PNB < 250 pg/ml apoyan el diagnóstico de daño pulmonar agudo, con mayor exactitud cuando se excluye a los pacientes con insuficiencia renal.
Un estudio reciente de 100 pacientes, sometidos a una prueba de 48 horas con respiración espontánea antes de la extubación, realizó la evaluación ecocardiográfica y tomó muestras de PN inmediatamente antes del estudio y a su término, antes de la extubación. Un punto de corte del valor de PNB en 263 ng/l y 1.343 ng/l para el NT-proPNB antes del estudio o el aumento de 48 y 21 ng/l respectivamente para el PNB y el NT-proPNB, pronosticaron con precisión en qué pacientes fracasaría la extubación debido a insuficiencia cardíaca subyacente. El PNB fue más eficaz que el NT-proPNB.
Diagnóstico de disfunción cardíaca por múltiples marcadores
El empleo de múltiples biomarcadores tiene la ventaja teórica de mejorar tanto la sensibilidad como la especificidad en el diagnóstico de diferentes trastornos cardíacos, lo que es importante en la UCI, donde hay tantos factores de confusión. La combinación de cTnT, ECG y albúmina modificada por la isquemia identificó la isquemia en el 95% de los pacientes que consultaron por precordialgia. Sin embargo, otros estudios no avalan el beneficio de los multimarcadores sobre uno solo en el servicio de urgencias o en la UCI.
Posibles futuros biomarcadores cardíacos
Los micro ARN(llamados también miR o miARN) son ácidos ribonucleicos (ARN) de aproximadamente 20-25 nucleótidos de largo que no codifican, que regulan negativamente o inhiben la expresión de los genes. Intervienen en casi todos los procesos biológicos. Se pueden detectar muchos tipos diferentes de miARN en la sangre. Se identificaron cuatro grupos que regulan el sistema cardiovascular.
Puesto que la semivida del miARN circulante se cuenta en horas y su degradación no parece alterarse por la disfunción orgánica, son prometedores como marcadores muy específicos y precisos de disfunción cardíaca en el paciente grave.
Conclusiones
Los biomarcadores cardíacos son cada vez más precisos y tienen un lugar importante en la práctica médica cotidiana. Las ventajas que proporcionan en la sala de cardiología o en el servicio de urgencias no siempre se comparten en la UCI, donde los factores de confusión con frecuencia exigen una interpretación cautelosa y una cuidadosa consideración de las decisiones terapéuticas ulteriores. Sin embargo, conocer las ventajas y desventajas a partir de la base de datos clínicos y de investigación disponible debe hacer apreciar su inmenso valor.
Fuente : intramed
No hay comentarios:
Publicar un comentario